Xroniki pankreatit və diabet
| Başlıq | Tibb |
| Bax | mücərrəd |
| Dil | Rus |
| Əlavə tarixi | 19.06.2015 |
Davamlı təhsil və mütəxəssislərin peşə təhsili fakültəsi
Terapiya, Endokrinologiya və Təcili tibbi yardım şöbəsi
"Kəskin və ya xroniki pankreatit səbəbiylə şəkərli diabet"
pankreatit diabet
1. Diabetin müxtəlif təsnifatlarında pankreatogen diabetin yeri
2. Kəskin və ya xroniki pankreatit səbəbiylə diabetin patogenezi
3. Kəskin və ya xroniki pankreatit səbəbiylə diabetin yayılması
4. Kəskin və ya xroniki pankreatit səbəbiylə diabetin klinik təzahürləri
4.1 Pankreatogen diabet xəstəliyinin xroniki ağırlaşmaları
5. Xroniki pankreatit ilə diabetin diaqnozu
6. Pankreatogen diabet xəstəliyinin terapevtik aspektləri
Pankreasın ekzokrin hissəsinin xəstəliklərindən ikincili şəkərli diabet və ya pankreatogen şəkərli diabet, ekzokrin və endokrin pankreas funksiyalarının pozulması ilə inkişaf edən pankreas xəstəliyi nəticəsində inkişaf edən davamlı hiperglisemiya vəziyyətidir. Xəstələr ümumiyyətlə hiperglisemiya ilə əlaqəli simptomlar inkişaf etdirirlər, lakin onlar hipoqlikemiya və glisemik qeyri-sabitlik riskinin artdığını göstərir.
Pankreas xəstəlikləri ilə əlaqədar ikincili diabet ilk dəfə 1788-ci ildə Sir Thomas Cowley tərəfindən izah edildi, "34 yaşında, sağlam, obez", "diabetdən təsirlənən" və "tədricən tükənmiş və müalicəsinə baxmayaraq, nəhayət öldü. " Yarılma zamanı "mədəaltı vəzi tərkibinə möhkəm yapışmış daşlarla dolu idi. Onlar müxtəlif ölçülü idi. Səthi tut daşları kimi qeyri-bərabər idi. Pankreasın sağ ucu çox sərt idi və sıxılmış görünürdü."
100 ildən çox müddət sonra, 1889-cu ildə, Minkowski, itlərdə pankreasın eksperimental rezeksiyası şəkər xəstəliyinə səbəb olduğunu göstərdi və 1940-cı ildə Şumaker kəskin pankreatitin ən azı 2% -nin klinik cəhətdən ağır diabetə səbəb olduğunu müəyyən etdi. Kəskin pankreatitin nadir hallarda açıq şəkərli diabetdə başa çatdığını qəbul etməsinə baxmayaraq, həkimlər xroniki pankreatit və ya təkrarlanan kəskin pankreatitin pozulmuş qlükoza tolerantlığının ümumi səbəbi kimi tanımağa başladılar.
Diabetes mellitus dünyada ən çox yayılmış yoluxucu olmayan xəstəliklərdən biridir. Bu, ABŞ-da ölümün yeddinci aparıcı səbəbidir və ümumilikdə şəkərli diabetli insanlar arasında ölüm riski diabet olmayan insanlardan təxminən iki dəfə çoxdur. Diabetli insanlarda koroner ürək xəstəliyi, vuruş, son mərhələli böyrək çatışmazlığı, alt ekstremal iskemi, eləcə də görmə pozğunluğu və korluq riski artır. Sağlamlıq iqtisadiyyatı baxımından diabetli insanlar, onsuz insanlarla müqayisədə ən azı 2-3 dəfə çox sağlamlıq mənbəyi tələb edir. Bu səbəblərə görə və hipertansiyon, dislipidemiya və piylənmə də daxil olmaqla, digər bilinən ürək-damar risk faktorları ilə birləşməsi səbəbi ilə prediabet və şəkərli diabetin profilaktikası və vaxtında diaqnozu ciddi nəticələrə malikdir.
Kəskin pankreatit, mədəaltı vəzidə iltihablı bir prosesdir, peripankreatik toxumaları və sistem və orqanların çatışmazlığını ehtiva edir. Kəskin xəstəliyin illik yayılması 13 ilə 45/100000 nəfər arasında dəyişir. Kəskin pankreatit ən çox görülən pankreas xəstəliyidir və hiperglisemiya, proqnostik modellərdə istifadə olunan adi bir erkən əlamətdir. Bu hiperglisemiya, bir qayda olaraq, demək olar ki, bütün xəstələrdə tamamilə həll olunan keçici bir fenomen kimi qəbul edilir. Bu, xəstəxanadan buraxıldıqdan sonra qlükoza homeostazının tez-tez ara-sıra izlənməsini izah edir. Kəskin pankreatitdən sonra yeni diaqnoz qoyulmuş prediabet və diabet xəstəliyinin yayılması ilə bağlı məlumatlar bir-birinə ziddir. Bəzi hesabatlar göstərir ki, qlükoza homeostazısı tam bərpa olunur və digərlərinə görə, onun pozğunluqları xəstələrin əhəmiyyətli bir hissəsində davam edir. Son bir araşdırma da kəskin xəstəliklərdə keçici hiperglisemi olan xəstələrdə diabetin inkişaf riski yüksək olduğunu göstərdi. Bundan əlavə, kəskin pankreatit epizodundan sonra prediabet və şəkərli diabetin yaranma ehtimalı, kəskin pankreatitin etiologiyası və şiddəti də aydın deyil. Kəskin pankreatit hallarının dörddə biri irəliləyir və xroniki xəstəliyə səbəb olur.
Xroniki pankreatit iltihablı bir prosesdir və ilk növbədə ekzokrin və sonrakı mərhələdə pankreasın endokrin parenximası ilə müşayiət olunan və lifli toxuma ilə əvəz edilməsi ilə xarakterizə olunur. İllik xroniki xəstələnmə 5 ilə 12/100000 arasında, pankreatit olan insanlar arasında yayılır və yayılması təxminən 50/100000 nəfərdir. Endokrin mədəaltı vəzinin iştirakı xəstəliyin gec mərhələsində baş verir. 2013-cü ildə Rusiya Qastroenteroloji Birliyinin xroniki pankreatitinin diaqnozu və müalicəsi üçün klinik qaydalara əsasən ekzokrin və endokrin pankreas çatışmazlığı əlamətləri xroniki pankreatitin üçüncü mərhələsində görünür, şəkərli diabet isə mədəaltı vəzin atrofiyası ilə xarakterizə olunan IV mərhələdə inkişaf edir.
Xəstələr ümumiyyətlə hiperglisemiya ilə əlaqəli simptomlar inkişaf etdirir, lakin hipoqlikemiya və glisemik qeyri-sabitliyin inkişaf riski var. İnsulin və ya sulfonilüre dərmanları ilə əlaqəli hipoqlikemiya daha çox yayılmışdır və daha şiddətli və daha uzun olmağa meyllidir. Hipoqlikemiya, qlükaqonun kifayət qədər ifraz olunmaması, zəifləmiş bir katexolamin reaksiyasının və qaraciyər tərəfindən qlükoza istehsalının pozulmasının aktivləşməsi səbəbindən qlükoza yenidən tənzimlənməsinin və bərpasının pozulmasının nəticəsidir. Terapevtik yanaşma baxımından, tez-tez hipoqlikemik reaksiyaların qarşısını almaq və həyat keyfiyyətini yaxşılaşdırmaq üçün plazma qlükoza səviyyəsini normal diapazondan bir qədər yüksək səviyyədə saxlamaq lazım gələ bilər.
Kəskin və ya xroniki pankreatit səbəbindən şəkərli diabet xəstəliyinin səhv diaqnozu xəstələrin qidalanma vəziyyətinə təsir edən uyğun şərtlərlə (həzm, udma və s.) Birlikdə bu xəstələrin qeyri-kafi tibbi müalicəsinə səbəb olur. Bundan əlavə, mədəaltı rezeksiyanın daha çox yayılması və kistik fibrozlu xəstələrin daha uzun yaşaması və ən əsası xroniki pankreatitin yayılmasının artması, kəskin və ya xroniki pankreatit səbəbiylə şəkərli diabetin diabetoloqlardan və qastroenteroloqlardan daha çox diqqət tələb edəcəyini göstərir.
1. Pankreatogen diabeti diabetin müxtəlif təsnifatlarına qoyun
Şəkərli diabet xəstələrinə xüsusi tibbi yardım alqoritmlərinin 5-ci nəşrində şəkərli diabet diaqnozunun formalaşdırılması tələblərinə görə, bu şəkərli diabetin diaqnozu "Diabetes mellitus görə (səbəbini göstərin)" kimi səslənməlidir.
Amerika Diabet Assosiasiyasının təsnifatına əsasən, pankreatogen diabet 3 tip diabetdir (T3cDM). Diabet, prediabet və ürək-damar xəstəlikləri EASD / ESC ilə bağlı tövsiyələrdə, pankreatogen diabet "digər diabet tipləri: bir sıra xəstəliklərdən (ikincili diabet, travma və ya mədəaltı vəzi əməliyyatı) sonra ikincili diabet" olaraq təsnif edilir.
Ekzokrin mədəaltı vəzi xəstəliklərinə görə şəkərli diabet səbəblərinin təsnifatı (T3cDM, Amerika Diabet Dərnəyi, 2013)
1. Pankreatit
2. Pankreasın zədələnməsi / rezeksiyası
3. Neoplaziya
4. Kistik fibroz
5. Hemokromatoz
6. Fibrokalsula pankreatopatiyası
7. Digərləri.
2. Kəskin və ya xroniki pankreatit səbəbiylə şəkərli diabetin patogenezi
Kəskin pankreatitdə hormonal pankreatik disfunksiyanın patogenetik mexanizmləri barədə hələ də aydın bir fikir yoxdur, onun düzəldilməsi üçün ümumi alqoritmlər yoxdur. Pankreasın exo- və endokrin funksiyaları arasındakı yaxın anatomik və funksional bağlantılar qaçılmaz olaraq bu orqan xəstəliklərində qarşılıqlı təsirə səbəb olur.
Diabetin inkişafı üçün pankreasın zədələnməsi, beta hüceyrələrinin kütləsini və digər patoloji mexanizmləri azaltmaqla yanaşı xərçəng istisna olmaqla, geniş olmalıdır. Ümumi mədəaltı rezeksiyanın tətbiqi ilə təcrübə göstərir ki, diabetin başlanğıcı üçün 80-90% -dən çox pankreas toxuması çıxarılmalıdır. Düşük qlükoza mübadiləsinə səbəb olmaq üçün insanlarda qismən pankreas rezeksiyası həcmdə 50% -dən çox olmalıdır, ümumi pankreas rezeksiyası isə şəkərli diabetə səbəb olur. Sağlam insanlarda hemipankreatektomiya 25% hallarda dəyərsizləşmiş qlükoza dözümlülüyü ilə müşayiət olunur və bir qayda olaraq normal qlükoza homeostazını təmin etmək üçün qalıq pankreasının 20-25% -dən çox olmaması tələb olunur.
1896-cı ildə Chiari, kəskin pankreatitdə bir mexanizm olaraq pankreas fermentlərinin vaxtından əvvəl aktivləşdirilməsi nəticəsində mədəaltı vəzinin avtomatik həzmini təklif etdi. Sonradan məlum oldu ki, tripsinogen aktivləşməsindən asılı olmayaraq acinar hüceyrələrinin ən azı yarısı zədələnə bilər. Kəskin pankreatitin dəqiq patogenezi hələ çox öyrənilməmişdir, baxmayaraq ki, açıq bir şəkildə asılıdır və / və ya sistematik bir iltihab reaksiyası ilə vasitəçilik olunur. Ani pankreas nekrozuna və 7-15% ölümlə çoxsaylı orqan çatışmazlığına səbəb olan sistematik iltihablı reaksiya xəstələrin 20% -də müşahidə edilə bilər. Sistemik iltihab reaksiyası sitokinlər, immunositlər və komplement sistemi ilə vasitəçilik olunan iltihab kaskadının aktivləşdirilməsi ilə qorunur və idarə olunur. Eyni zamanda, antiinflamatuar reaksiya aktivləşdirilir, iltihab əleyhinə sitokinlər və sitokin inhibitorları ilə vasitəçilik edilir. Bu iltihab əleyhinə reaksiya, ev sahibi sistem infeksiyası riskinə səbəb olan immun reaksiyasını inhibə edə bilər. Maraqlıdır ki, mədəaltı vəzi beta hüceyrələri, bu tip 2 diabetin patogenezində iştirak edən bu daxili zərər sensörlərini ifadə edir.
Kəskin pankreatitdə hiperqlikemiya, insulin ifrazının pozulması, periferik qlükoza istifadəsinin azalması və əks-hormonal hormonların istehsalının artması ilə əlaqədardır. Şiddətli hiperglisemiya daha ağır pankreatit ilə əlaqələndirilir və əlverişsiz proqnoz amildir. Kəskin pankreatit olan xəstələrin təxminən 50% -də keçici hiperglisemiya və qlükozuriya meydana gəlir. Düşmüş qlükoza dözümlülük dərəcəsi pankreatitin şiddətinin göstəricisidir. Alkoqol daha ciddi pankreas zədələnməsinə səbəb olur və spirtli pankreatit pozulmuş qlükoza tolerantlığı ilə daha tez-tez mürəkkəbləşir. Pankreatit hücumu ilə müşayiət olunan hiperglisemiya, pankreasın zədələnməsinin və müşayiət olunan stres vəziyyətinin nəticəsidir. Karbohidratlardakı metabolik pozğunluqların şiddəti və müddəti pankreas toxumasına ziyan dərəcəsi ilə əlaqədardır. Siçovullarda eksperimental kəskin nekrotik pankreatitin erkən mərhələsində aparılan bir araşdırma (xəstəliyin başlanğıcından 5 saat sonra) ödem, qanaxma, yağ nekrozu, mədəaltı vəzin ekzokrin hissəsinin ödemi, qanaxması, yağ nekrozu, leykosit infiltrasiyasını, endokrin adacıkların normal bir quruluşunu saxladığını və b hüceyrələrində kifayət qədər miqdarda insu olduğunu göstərdi. . Bununla birlikdə, qlükoza stimullaşdırılmasına cavab olaraq insulinin ifraz etmə qabiliyyəti açıq şəkildə pozulmuşdur (P> 0.05). Pankreas adacıklarının arxitekturası qonşu ekzokrin bölgələrdə aydın iltihablı dəyişikliklərlə birlikdə qalıb. Təcrübədə spesifik adet hüceyrə qlükoza daşıyıcısı (GLUT 2) aşağı konsentrasiyaya malik idi, buna görə kəskin pankreatitdə pozulmuş insulin ifrazı qlükoza b hüceyrələrinə daşınmasında çətinliklə əlaqələndirilə bilər.
Kəskin pankreatit olan xəstələrdə plazma insulin səviyyəsi sağlam şəxslərə nisbətən daha aşağıdır. Qlükoza və ya qlükaqona cavab olaraq insulin ifrazı pozulur, alanin infuziyaları isə plazma insulin səviyyəsinin normal artmasına səbəb olur. Kəskin prosesin intensivliyinin azalması ilə normal insulin istehsalı bərpa olunmağa meyllidir. Plazma qlükagon konsentrasiyası artır və ən azı 1 həftə boyunca yüksək olaraq qalır. Hiperglukagonemiya və hipoinsulinemiyanın birləşməsi ketoasidozun inkişafını və diabetik komanın nadir halını izah etmək üçün kifayətdir.
Plazma qlükoza səviyyəsinin artmasına əlavə olaraq, kəskin pankreatit və hiperlipidemiya tarixi olmayan xəstələrin az bir hissəsində serum lipid konsentrasiyası artırıla bilər. Kəskin trigliseridlər> I, IV və ya V tipli hiperlipidemiya olan xəstələrdə (Fredrikkson təsnifatı) kəskin pankreatit üçün risk faktorudur. Kəskin pankreatitdən sonra sərbəst yağ turşularının plazma konsentrasiyası, dəyərsizləşmiş insulin ifrazı və glukagon və kortizol ifrazatında eyni vaxtda artan artım nəticəsində artır. Kəskin pankreatitdə hormonal mühitdə baş verən dəyişikliklər ketoasidozun inkişafına kömək edə bilsə də, endogen insulinin qalıq sekresiyasının qorunması, lipoliz və ketogenez inhibə etməsi və qlükaqonun qeyri-kafi sekresiyası səbəbindən bu nadir bir hadisədir.
Xroniki pankreatitə aparan hadisələrin dəqiq ardıcıllığı tam müəyyənləşdirilməyib. Təcrübəli tədqiqatlar göstərdi ki, zərər verən stimullar reaktiv oksigen növlərinin yaranmasına, sitokinlərin sərbəst buraxılmasına və antioksidanların sonradan tükənməsinə səbəb olur, yəni pankreatostaza səbəb olur. pankreatik acinar hüceyrələri tərəfindən apikal exotsitozun qarşısının alınması. Bu hüceyrələr sürətlə yeni sintez olunmuş fermentləri limfa və qan damarlarına ifraz edir və iltihablı bir reaksiya yaradır. Bu yaxınlarda prostaqlandin istehsalının dominant tənzimləyicisi olan sikoksoksigenaza 2-nin xroniki pankreatitdə ekzokrin və endokrin hissələrə ziyan vurma patogenezində mühüm rol oynadığı bildirildi.
Langerhans adaları, əslində, acinar hüceyrələrinin məhv dərəcəsi ilə müqayisədə nisbətən yaxşı qorunur. Bəzən mədəaltı vəzi endokrin komponentinin qorunması ilə birlikdə ekzokrin toxumasının tamamilə itməsi səbəbindən adenomatoz bir təbiət götürə bilər.Qalan adacıklarda, hüceyrə populyasiyasının endokrin hissəsinin yenidən qurulması beta hüceyrələrin alfa hüceyrələrinə nisbətən mütənasib olaraq daha çox itkisi ilə baş verir ki, bu da normal 2: 1 nisbətində dəyişikliyə səbəb olur Delta hüceyrələrinin sayı, bir qayda olaraq normal olaraq qalır və PP hüceyrələrinin sayında bir qədər artım var. Normal turşu toxuma ilə əhatə olunmuş adalar, bir qayda olaraq, ekzokrin pankreasın trofik təsirini göstərən normal bir sitoloji tərkibə malikdirlər. Xroniki pankreatitdə meydana gələn malabsorbsiya incretinlərin pozulmuş sekresiyasına da səbəb ola bilər ki, bu da öz növbəsində adacı hüceyrələrin disfunksiyasına və dəyərsizləşmiş qlükoza tolerantlığına kömək edə bilər.
Tropiklərdə fibrokalskulyar pankreatit, çox yaxşı tanınan bir klinik mənzərə ilə çox yüksək diabet müşahidə olunur. Xroniki kalsifikasiya edən pankreatitin bu forması əsasən tropik inkişaf etməkdə olan ölkələrdə uşaqlar və gənc yetkin kənd insanlarında müşahidə olunur. Hindistan və Çində xroniki pankreatitin bütün hallarının 60-70% -nin tropik pankreatit ilə əlaqəli olduğu ifadə edildi. Diabetli xəstələrdə onun yayılması çox dəyişkəndir, Hindistanda 0,5% -dən 16% -ə qədərdir və Nigeriyada insulin qəbul edən gənc xəstələr arasında 80% -ə çatır.
Diabet, xroniki kalsifikasiya edən pankreatitin demək olar ki, universal bir gecikmə ağırlaşmasıdır və adətən pankreatit başlanandan on il ərzində inkişaf edir, lakin xəstənin yaşı ilə daha dəqiq əlaqələndirilir. Müayinə zamanı xəstələrin əksəriyyətində protein-kalorili çatışmazlıq, müxtəlif ekzogen toksinlərin istifadəsi, mədəaltı vəzinin laxtalanma anormallıqları və ola bilsin ki, genetik meylli xəstəliklər olan böyük intraduktal daşlar vardır. Bu vəziyyətdə diabet, bir qayda olaraq, ağırdır və insulin terapiyası tələb olunur, baxmayaraq ki, patohistoloji və immunohistokimyəvi tədqiqatlar fibrokalskal pankreatiti olan xəstələrin pankreasındakı insulin müsbət hüceyrələrin qismən qorunmasını göstərir. Qalıq insulin ifrazı, ehtimal ki, fibrokalskal pankreatit olan xəstələrdə ketoasidozun nadir inkişafını izah edir.
Pankreas xəstəliyi üçün spesifik etioloji tetikleyicilər karbohidrat dözümsüzlüyünə kömək edə bilər. Məsələn, hipertrigliseridemiya insulin müqaviməti ilə əlaqələndirilir və ümumiyyətlə klinik olaraq ağır şəkərli diabetə səbəb olur. Alkol insulinin təsirini zəiflədir və qaraciyərə birbaşa məruz qalmaqla dəyərsizləşmiş qlükoza tolerantlığına səbəb olur. Nadir bir otozomal dominant xəstəlik olan irsi pankreatit ilə diabet gec mərhələdə inkişaf edə bilər və uzun müddətli diabetik fəsadlar meydana gələ bilər.
Diabetes mellitusun müsbət bir ailə tarixi xroniki pankreatit xəstələrini gənc yaşda diabet inkişafına meyl edə bilər. Pankreatit ilə əlaqəsi olmayan diabetin yayılması həqiqətən diabet inkişaf etdirmiş xəstələrin ailələrində daha yüksəkdir. Bununla birlikdə, xroniki pankreatitdən sonra şəkərli diabet olan xəstələrdə HLA tipli B8, DR3, DR4 və DR3 / DR4 hallarının nəzərəçarpacaq dərəcədə artması göstərilmişdir. Otoimmunitetin xroniki pankreatitdən sonrakı şəkərli diabetin inkişafına kömək edə biləcəyi irəli sürüldü, çünki diabet başlamazdan əvvəl bəzi xəstələrdə adacık hüceyrələrinə antikor tapıldı. Bununla belə, bu hələ bir məqamdır. Otoimmün xroniki pankreatit diffuz şişkinlik ilə xarakterizə olunur və mədəaltı vəzinin ekzokrin mədəaltı vəzinin mononükleer hüceyrələri tərəfindən infiltrasiyası ilə əlaqəli şiddətli bir fibroz dərəcəsi var. Bozukluk, ağır mədəaltı ödemə və ya bir şiş meydana gəlməsinə səbəb ola bilər, malabsorbsiya və xolestaz ilə bəzən səhvən diaqnoz qoyulur.
Genetik mutasiyalar həm endokrin, həm də ekzokrin pankreas çatışmazlığına səbəb ola bilər; xroniki pankreatitdə olduğu kimi beta hüceyrə kütləsinin azalmasını təyin edən pankreas beta hüceyrələrinin bərpası pozulur.
Xroniki pankreatitdəki lifli proses beta hüceyrələrinin kütləsinin azalmasına gətirib çıxarır və mədəaltı vəzinin kapilyar dövranını dəyişə bilər, bu da adacıqların perfuziyasının azalmasına, sekretoqların beta hüceyrələrə çatdırılmasının pozulmasına, həmçinin pankreas hormonlarının axınının azalmasına səbəb olur. İşləyən beta hüceyrələrinin itirilməsi insulinin ifrazının azalmasını izah edir: pankreas endokrin toxumasının itkisi nə qədər çox olarsa, insulin ifrazının pisləşməsi və qlükoza dözümlülüyünün dərəcəsi daha çoxdur. Yüngül və orta dərəcədə sürətli hiperqlikemiya olan xroniki pankreatitdən ikincili şəkərli diabet xəstələrində insulinin bazal plazma konsentrasiyası normal və ya orta dərəcədə yüksələ bilər. Bununla birlikdə, dəyərsizləşmiş insulin ifrazı demək olar ki, həmişə mövcuddur. Bu xəstələrdə insulin ifrazı üçün maksimum potensialın azalması göz qabağındadır və insulin tədarükünün azaldığını göstərir. Plazma qlükoza səviyyəsi 10 mmol / L (180 mq / dl) -dən çox olduqda, plazma insulin və C-peptid konsentrasiyaları çox vaxt aşkar edilmir.
Beta hüceyrələrinin amin turşularına reaksiyası, beta hüceyrələrin ölüm dərəcəsindən və dəyərsizləşmiş qlükoza tolerantlığının dərəcəsindən asılı olaraq azalır.
C-peptidin argininin stimullaşdırılmış sekresiyası xroniki pankreatit və dəyərsizləşmiş qlükoza tolerantlığı olan xəstələrdə normal ola bilər, lakin oruc hiperqlikemiyası olan xəstələrdə həmişə azalır.
Exokrin və endokrin funksiyalar bir-biri ilə əlaqələndirilir ki, bu da ekzokrin pankreas toxumasında iltihablanma prosesi ilə diabetin inkişafı arasında birbaşa səbəbli əlaqəni göstərir. Xoletsistokinin-pankreosiminin (CCK-PZ) venadaxili qəbulundan sonra insulinin ağızdakı qlükoza qəbuluna reaksiya ilə onikibarmaq bağırsaq fermentlərinin konsentrasiyası arasında dəqiq bir uyğunluq tapıldı. Steatorrhea olan xəstələrdə ekzokrin funksiyasının daha az dərəcədə pozulmuş xəstələrə nisbətən C-peptidin daha az ifrazatı var.
Sağlam şəxslərdə, qlükoza qəbul etməsi, incretin sisteminin aktivləşməsi nəticəsində ekvivalent miqdarda qlükoza venadaxili infuziya ilə müqayisədə insulinin daha intensiv ifrazına səbəb olur. Xroniki pankreatitdə incretin amillərinin ifrazı: xolesistokinin, qastrin, enteroqlukaqon, qlükoza asılı insulinotrop peptid (GIP) və vazoaktiv bağırsaq polipeptidi pisləşir. Digər tərəfdən, son araşdırmalar normal və ya dəyərsizləşən dözümlülük xəstələri ilə müqayisədə pankreatitə qarşı ikinci dərəcəli diabetli xəstələrdə oral qlükoza administrasiyasına cavab olaraq glukagon tipli peptid-1 (GLP-1) sərbəst buraxılmasının artdığını bildirdi. qlükoza. Xroniki pankreatitdən ikincili şəkərli diabet xəstələrində, xoletsistokininə qarşı insulin reaksiyası hiperglisemiya dərəcəsinə mütənasibdir. Bunun əksinə olaraq, GIP cavab olaraq insulin ifrazı azalır. Buna baxmayaraq, ikincili diabetli xəstələrdə xroniki pankreatitə gedən GLP-1 infuziyası qan qlükozasının azalması və C-peptidin plazma konsentrasiyasının artması ilə müşayiət olunur, bu reaksiya sağlam insanlarda müşahidə olunanlardan fərqlənmir. Xroniki pankreatitdən ikincili şəkərli diabetdə, balanssız bir incretin oxunun və ya bağırsaq və mədəaltı vəzi hormonlarının eyni vaxtda dəyişməsinin olub olmadığı məlum deyil. Xroniki pankreatit olan diabetli xəstələrdə, xüsusilə insulinin alınmasından sonra plazma GIP konsentrasiyaları artır. Digər tərəfdən, şəkərsiz diabet və ya xroniki pankreatit olan diabet olmayan xəstələr ilə müqayisədə plazma ilə əlaqəli xolesistokinin artım dərəcəsi azalır.
Xroniki pankreatit olan xəstələrdə normal bir oruclu qlükoza konsentrasiyası adətən beta hüceyrələrinin kütləsinin 20-40% -i itirilənə qədər qorunur. Bununla birlikdə, beta hüceyrə kütləsinin itkisinin bu dərəcəsi, xoletsistokinin və argininə qarşı reaksiya hələ də normal olsa da, qlükoza ilə əlaqəli insulin ifrazının nəzərəçarpan dəyərsizləşməsi ilə müşayiət olunur. İnkretin amillərinə və amin turşularına cavab dəyişikliyi beta hüceyrə kütləsinin 40-60% azaldığı zaman aydın olur. Nəhayət, beta hüceyrə kütləsi 80-90% -dən çox azaldıqda, oruc hiperglisemi və dəyərsizləşmiş insulin ifrazı bütün sekretoqlara cavab olaraq inkişaf edir. Bu xəstələrdə glukagon sekresiyası heterojendir və iki əsas şərt tanınır. Bəzi xəstələrdə insulin və qlükagon sekresiyasında birləşmə qüsuru olduğu halda, digərləri ağır hipoinsulinemiya və yüksək plazma qlükagon konsentrasiyalarını göstərə bilər. Bundan əlavə, glukagonın arginin və ya alanin ilə stimullaşdırmaya cavabı qlükoza tolerantlığı olan xəstələrin yalnız 50% -ində daralır. Pankreas xəstəliyinin inkişafı ilə, alfa hüceyrələrinin insulin səbəb olan hipoqlikemiyaya reaksiya vermək qabiliyyəti zəifləyir. Bununla birlikdə, oral qlükoza yüklənməsi plazma qlükaqon səviyyəsində paradoksal bir artımla müşayiət oluna bilər, sekretin və xoletsistokininə isə qlükaqon reaksiya normaldır və ya artır.
Xroniki pankreatit nəticəsində şəkərli diabet xəstələrində molekulyar təbiət və dövran edən qlükagon mənbəyi ilə bağlı mübahisələr mövcuddur. Sağlam şəxslərin plazmasında ən azı dörd növ immunoreaktiv glucagon (50,000, 9,000, 3500 və 2000-dən çox olan molekulyar çəkilər) müəyyən edilmişdir. Molekulyar çəkisi 3500 olan qlükagon pankreas mənşəlidir və tam bioloji fəaliyyətə malikdir. Bu, arginin və somatostatinin bastırılması ilə stimullaşdırmaya cavab verən yeganə formadır. Funksional tədqiqatlar və xromatoqrafik analiz xroniki pankreatitdə dövran edən qlükaqonun mənşəli fərziyyəsini dəstəkləyir, lakin enteropankreatik qlükagonın radioimmunoassay ilə ölçülən plazma konsentrasiyasına əhəmiyyətli töhfə verməsi də mümkündür. Buna görə, şəkərli diabet xəstələrində mədə-bağırsaq qlükaqonunun bazal konsentrasiyası artır.
3. Kəskin və ya xroniki pankreatit səbəbiylə diabetin yayılması
Pankreas xəstəlikləri ilə əlaqədar ikincili diabetin yayılması ilə bağlı məlumatlar az qalır, lakin bu xəstəliyin yayılma ehtimalı ümumilikdə inanıldığından daha yüksəkdir. Köhnə araşdırmalara görə, pankreatogen diabet bütün diabet hallarının 0,5-1,7% -ni təşkil edir. Daha bir hesabatda, ekzokrin pankreas çatışmazlığı və anormal pankreas görüntüsünün sənədləşdirildiyi 1868 Alman diabet xəstəsinin bir qrupunda ikincili diabetin yayılma hallarının 9,2% -i qiymətləndirilmişdir. 1922-ci ildə baş verən digər bir kortejdə ekzokrin və endokrin mədəaltı vəzi çatışmazlığı və tipik morfoloji mədəaltı vəzi dəyişiklikləri olan otoantibodik mənfi xəstələrdə, yalnız 8% şəkərli diabet diaqnozu qoyulmuş, halların 80% -də 2 tip diabet aşkar edilmiş və xəstələrin 12% -də - tip 1 diabet. Əslində bu əhali qrupunda xəstələrin 76% -ində xroniki pankreatit, 8% -də hemokromatoz, 9% -də mədəaltı vəzi xərçəngi, 4% -də kistik fibroz, 3% -də isə pankreas rezeksiyası aparılmışdır.
Xroniki pankreatit halları həddindən artıq spirt istehlakı olan əhalidə və tropik ölkələrdə daha yüksəkdir, burada fibrokalsula pankreatitinə qədər ikinci dərəcəli diabetin yayılması 90% -ə çata bilər ki, bu da bütün diabet xəstələrinin 15-20% -ə qədərdir. Beləliklə, pankreatitə yoluxmuş diabetin yayılması çox güman ki, qiymətləndirilmir, pankreatogen diabet diaqnozu çox vaxt gözdən yayınır və xəstələr ümumiyyətlə səhv təsnif edilirlər.
Kəskin pankreatit, prediabet və / və ya şəkərli diabeti olan 1102 xəstənin iştirak etdiyi 24 perspektiv klinik araşdırmalarda 37% hallarda müşahidə edilmişdir. Kəskin pankreatitdən sonra prediabet, şəkərli diabet və insulin müalicəsinin ümumi yayılması müvafiq olaraq 16%, 23% və 15% təşkil etmişdir. Kəskin pankreatitin ilk epizodundan sonra 12 ay ərzində insanların 15% -ində yeni diaqnoz qoyulmuş şəkərli diabet inkişaf etmişdir.
və risk 5 il ərzində əhəmiyyətli dərəcədə artdı (nisbi risk 2.7). Bənzər bir tendensiya insulin müalicəsi ilə əlaqədar müşahidə edildi.
Kəskin pankreatitli xəstələr xəstəxanadan buraxıldıqdan sonra tez-tez prediabet və / və ya diabet inkişaf edir və sonrakı 5 il ərzində diabet inkişaf riski iki dəfə artır.
Kəskin pankreatitdən sonra xəstələrin demək olar ki, 40% -də prediabet və / və ya diabet müşahidə edilmiş və kəskin pankreatitdən sonra xəstələrin demək olar ki, 25% -də diabet inkişaf etmiş, 70% -də daimi insulin terapiyası tələb olunur. Bundan əlavə, kəskin pankreatitin şiddəti kəskin pankreatitdən sonra prediabet və ya diabet xəstəliyinin inkişafına az təsir göstərir. Kəskin kəskin pankreatit olan xəstələrdə həm prediabet (20%), həm də şəkərli diabet (30%) arasında bir qədər yüksək yayılma müşahidə olunmuşdur. Bir meta-reqressiya təhlili, kəskin pankreatitdən sonra prediabet və ya diabet xəstəliyinin yaranma riskinin yaşdan və cinsdən asılı olaraq etiologiyadan asılı olduğunu da göstərdi. Həm prediabetin, həm də diabetin inkişafı kəskin pankreatitdən sonra erkən dövrdə daha çox rast gəlinir. Kəskin pankreatitin ilk epizodundan sonra 12 ay ərzində prediabet və diabet xəstəliyinin yayılması müvafiq olaraq 19% və 15% olmuşdur. Təəssüf ki, kəskin pankreatit olan xəstələrdə diabet xəstəliyinin inkişaf edib-etmədiyini müəyyənləşdirmək üçün yalnız bir araşdırma var, lakin diabet haqqında ədəbiyyata görə, prediabetli xəstələrin diabet inkişaf etməsi ehtimalı daha yüksəkdir.
Kəskin pankreatit diabetin tanınmış bir səbəbidir. Kəskin pankreatitdən sonra nekroz səbəbiylə (əməliyyat olmadan və ya əməliyyat olmadan) mədəaltı vəzi hüceyrələrində itki, xəstələrin 70% -dən çoxunda nekrozun miqyası 30% -dən çox olmamış və xəstələrin 78% -i mühafizəkar olaraq göstərilmişdir. Bundan əlavə, xəstəliyin şiddətinin diabetin inkişaf riskinə təsiri olmadığı aydın görünür. Bu, kəskin pankreatitdən sonra diabetin nekrozdan fərqli mexanizmlər səbəbindən inkişaf edə biləcəyini göstərir.
Otoimmün latent diabetli və 1-ci tip şəkərli diabet xəstələrində glutamik turşu dekarboksilaza (IA2) antikorları aşkar edilmişdir Kəskin pankreatit, artıq diabet xəstəliyi inkişaf riski olan genetik cəhətdən meylli insanlarda reaksiyaya səbəb ola bilər. Bundan əlavə, bu yaxınlarda bəzi metabolik amillərin, məsələn, piylənmə və hipertrigliseridemiya kimi xəstələrin, kəskin metabolik pankreatit adlandırılan kəskin pankreatitin inkişaf riski yüksək olduğu ortaya qoyuldu və bu amillər də kəskin pankreatitdən sonra diabetin inkişaf riskini artıra bilər.Kəskin pankreatitin ilk hücumundan əvvəl metabolik göstəricilər barədə məlumat olmadığından, gələcək tədqiqatlarda kəskin pankreatitdən sonra hiperqlikemiya və şəkərli diabetin inkişafına meyl göstərən əvvəlcədən mövcud olan otoantikorların olması, struktur və ya funksional dəyişikliklər barədə sualları cavablandırmaq məcburiyyətində qalacaq.
Bundan əlavə, əvvəlcədən mövcud olan şəkərli diabetin mövcudluğunun özü də kəskin pankreatit ilə əlaqəli metabolik dəyişikliklərin mürəkkəb əsasını vurğulayan kəskin pankreatit üçün risk faktoru hesab olunduğunu da qeyd etmək lazımdır.
Zamanla xəstəliyin gedişatını təhlil edərkən məlum olur ki, prediabet və ümumiyyətlə şəkərli diabetin və xüsusən də şəkərli diabetin yayılması zamanla nəzərəçarpacaq dərəcədə artmışdır. Etiraf etmək lazımdır ki, şəkərli diabetin yayılması 45 ildən sonra eksponent olaraq artır və yaşlanmanın hüceyrə funksiyasına təsiri və piylənmədən yaranan insulin müqavimətinin artması bu tendensiyanı qismən izah edə bilər, lakin metareqressiya təhlili yaşın o qədər də vacib olmadığını göstərdi kəskin pankreatitdən sonra xəstələr arasında. Başqa bir mümkün mexanizm, bəzi insanların 5 ildən sonra müayinədən əvvəl kəskin pankreatitin təkrar hücumlarına məruz qalmasıdır. Bu, bəzi araşdırmalarda bildirildi, lakin daxil edilmiş əsərlərin əksəriyyətində bu nəzərə alınmadı. Bu o deməkdir ki, kəskin pankreatitin təkrar hücumlarının prediabet və şəkərli diabet riskinə təsiri təqib müddəti ilə onların yayılmasını artıra bilər. Kəskin pankreatitin təkrar hücumlarının, mədəaltı hüceyrələrin itirilməsinə töhfə verə biləcəyi, şəkərli diabet və əlaqədar şərtlərin inkişafı üçün mümkün bir mexanizm rolunu oynadığı məlum deyil.
4. Kəskin və ya xroniki pankreatit səbəbiylə diabetin klinik təzahürləri
İkinci dərəcəli şəkərli diabet xəstələrində hiperglisemiya ilə əlaqəli tipik simptomlar var, lakin hipoqlikemiya riski açıqca artır. İnsülin terapiyası və ya sulfonilüre dərmanları ilə əlaqəli hipoqlikemiya epizodları daha çox görülür və ümumiyyətlə daha şiddətli və uzun müddət davam edir, bu da tez-tez xəstəxanaya aparır və ölüm riskini artırır. Hipoqlikemiya xəstələrin 20-50% -də ölümlə nəticələnən pankreatektomiyadan sonra xüsusilə yaygındır. Belə bir dramatik mənzərə, əks tənzimləmə və qlükoza bərpasının pozulmasının nəticəsidir. Bədənin plazma qlükoza konsentrasiyasının azalmasına tez bir zamanda reaksiya verə bilməməsi, qlükaqonun sekresiyası, katekolamin reaksiyasının azalması və qaraciyərdə qlükoza istehsalının zəifləməsi ilə əlaqədardır. Hipoqlikemik epizod hallarının artması glisemik qeyri-sabitlik ilə əlaqələndirilir.
Pankreatitin dərman və ya cərrahi müalicəsindən sonra davam edən etanol sui-istifadə diabet xəstələrinin metabolik tarazlığına təsir göstərə bilər, çünki spirt qlükoneogenezi inhibə edir, adrenokortikotrop hormon və böyümə hormonunun hipotalamik-hipofiz sekresiyasına təsir göstərir və insulinə müqavimət göstərir. Qidalanma azaldılırsa və qaraciyər glikogen anbarları tükənirsə, hipoqlikemiya xüsusilə təhlükəlidir.
Pankreatektomiyadan sonra alkoqoldan sui-istifadə hipoqlikemiya və ölümün inkişafında vacib amildir. Bu xəstələrdə insulin idarəsinə zəif riayət etmək, tez-tez metabolik qeyri-sabitliyə səbəb olur.
Digər tərəfdən, C-peptidin qalıq ifrazı olmayan xəstələrdə də pankreatogen diabet xəstəliyində ketoasidozun və diabetik komanın inkişafı nadirdir. Bu baş verdikdə, demək olar ki, həmişə infeksiya və ya əməliyyat kimi stresli şərtlərlə əlaqələndirilirlər. Qalıq insulin ifrazının zirvəsində yağ ehtiyatlarının tükənməsi və aşağı düşən lipoliz dərəcəsi ketoz riskinə az təsir göstərir. Ketozaya bənzər bir müqavimət, tropik diabet xəstəliyində müşahidə olunur, burada qidalanma və doymamış yağların çox az istehlakı keton orqanlarının sintezinin azalmasına səbəb olur. Pankreas şəkərli diabet xəstələrini ketoasidozdan qorumaqda qlükagon çatışmazlığının rolu mübahisəlidir. Bununla birlikdə, glukaqonun ketozun inkişafı üçün lazım olmasına baxmayaraq, onun çatışmazlığı diabetik ketoasidozun gedişatını gecikdirə və ya ləngidə bilər.
Kəskin və ya xroniki pankreatit səbəbi ilə şəkərli diabet xəstələrində sabit qənaətbəxş metabolik nəzarəti saxlamaqda çətinliklər bu qrup xəstəliklərin "kövrək diabet" kateqoriyasına daxil edilməsinə səbəb oldu.
Malabsorbsiyası olan ekzokrin pankreas çatışmazlığı qlükoza nəzarətinin qeyri-sabitliyinə kömək edə bilər. Steatorrhea, qlükoza malabsorbsiyasına səbəb ola bilər və bununla da postprandial hipoqlikemik reaksiyalara, habelə insulin ifrazatında dəyişiklik olur. Pankreas xəstəliyi olan xəstələrdə diabetin inkişafı əhəmiyyətli kilo itkisi ilə əlaqələndirilə bilər ki, bu da müvafiq insulin terapiyası ilə düzəldilmək çətindir. Bundan əlavə, yalnız kilo itkisi insulin həssaslığını ciddi şəkildə dəyişdirə bilər.
4.1 Pankreatogen diabet xəstəliyinin xroniki ağırlaşmaları
1950-ci illərin sonlarından bəri ümumiyyətlə xroniki pankreatitdən sonrakı diabetin damar komplikasiyaları ilə əlaqəli olmadığı aydın oldu. Bu inancı izah etmək üçün bir sıra amillər, o cümlədən mövcud olmayan və ya azalmış bir genetik meyl, ekzokrin pankreas çatışmazlığı, aşağı serum xolesterol, aşağı kalorili suqəbuledici və s. Bununla birlikdə xəstələrin ömrünün uzadılması səbəbindən daha çox diabetik angiopatiya halları toplanmışdır.
Xroniki pankreatit və ya pankreatektomiyadan sonra şəkərli diabetli xəstələrdə diabetik retinopatiyanın yayılması əvvəlcə bildirilənlərdən əhəmiyyətli dərəcədə fərqlənir. Bu yaxınlarda, diabetik retinopatiyanın daha dəqiq qiymətləndirilməsi, 1-ci tip diabetli xəstələrdə rast gəlinən rəqəmin 30-40% olduğunu açıqladı. Retinopatiya hadisəsi hiperglisemiya müddəti ilə əlaqələndirilir. Retinopatiyanın olması və diabetin müsbət bir ailə tarixi, HLA antijenlərinin aşkar edilməsi tezliyi, ada hüceyrələrinə antikorların olması və ya C-peptidin plazma səviyyəsi arasında heç bir açıq bir nümunə yoxdur.
İkinci dərəcəli diabetdə diabetik nefropatiyanın artması ilə bağlı mübahisələr davam edir. Bəzi müəlliflər, "hemokromatoz və ya pankreatit ilə birlikdə yarılma ilə təsdiqlənmiş kəllədaxili glomeruloskleroz hadisəsini bilən birini tapa bilmədiklərini bildirdilər. Ancaq diabet xəstələrində nodüler glomeruloskleroz hallarına getdikcə daha çox rast gəlinir. kəskin və ya xroniki pankreatit.Bütün pankreatektomiyası olan xəstələrdə diabetik glomerulopatiyanın bəzi halları bildirilmişdir, lakin daha qısa müddətə diqqət yetirilməlidir. Bu, diabetik böyrək zədələnməsinin gec mərhələlərini aşkarlamağın nə üçün çətin olduğunu, erkən funksional dəyişikliklər albuminuriyanın başlanmasından bir neçə il əvvəl aşkar edilə biləcəyini izah edir .. Kəskin və ya xroniki pankreatit, sidikdə albumin ifrazatı səbəbiylə şəkərli diabetli 86 xəstədə Xəstələrin 23% -ində 40 mq / 24 saatdan çoxu təyin olundu və albüminuriya şəkər xəstəliyi, HLA antigenləri və ya plazma C-peptid səviyyəsinin bir ailə tarixi ilə deyil, diabet müddəti və qan təzyiqi ilə əlaqələndirildi. 1 tip 2 diabet xəstəsində təsvir olunan “okulorenal” dərnəyin pankreatogen diabetdə də baş verdiyini irəli sürən MAU olan xəstələrdə retinopatiya halları demək olar ki, iki dəfə yüksək idi. Böyrək disfunksiyasının başqa bir erkən əlaməti olan glomerular hiperfiltrasiya, 1 tip diabetdə olduğu kimi, pankreatogen diabet ilə də aşkar edilə bilər. Diyabetik böyrək zədələrinə baxmayaraq, gündə 0,5 q-dan çox albumin ifrazatı və ya açıq böyrək çatışmazlığı atipik deyildir.
Neyropatiya, pankreatogen diabetdə çox yayılmış bir şikayətdir. Distal polinevopatiya və ya mononeuropatiya hallarının 10-20% -i aşkar olunur, pozulmuş keçirmə sürətinin elektrofizyolojik əlamətləri pankreas xəstəliklərindən sonra şəkərli diabet xəstələrinin 80% -dən çoxunda aşkar olunur. Titrəmə həssaslığının 1 tip diabet ilə eyni şəkildə pozulduğu aşkar edildi.
Həm retinopatiyadan, həm də nefropatiyadan fərqli olaraq, nöropati ilə diabetin müddəti arasında heç bir əlaqə yoxdur. Bu, hiperglisemi (siqaret, alkoqol və malabsorbsiya) xaricində müşayiətedici amillərin təsiri ilə əlaqədar ola bilər.
Avtonom sinir sistemində də dəyişikliklər var. Xroniki pankreatitdən sonra şəkərli diabet xəstələrinin 8% -də ürək-damar reflekslərinin pozğunluqları aşkar edilmiş, bu xəstələrin əlavə 13% -də isə sərhəd qüsuru müşahidə olunmuşdur. Bununla birlikdə, hiperglisemi diabetik somatik və otonomik nöropati ilə əlaqələndirərkən bəzi ehtiyatlılığa diqqət yetirilməlidir, çünki bu şəxslərdə spirt istehlakı çox olur. Beləliklə, mədəaltı vəzi xəstəlikləri olan diabetli xəstələrdə neyropatiyanın əsl patogenetik mexanizmi, çox güman ki, bir çox amillərdən ibarətdir.
Makroangiopatiyalar, xüsusilə miokard infarktı, pankreatogen diabetdə nadirdir. Bir hesabatda, xroniki pankreatitdən sonra şəkərli diabet xəstələrinin 25% -də damar fəsadları aşkar edildi və bəzilərinə amputasiya və ya damar əməliyyatı keçirildi. Diabetes mellitusun və əsas pankreas xəstəliyinin nisbətən qısa müddəti bu xəstələrdə makrovaskulyar fəsadların yayılmasının qiymətləndirilməsini çətinləşdirir. Mövcud bir uzunmüddətli müşahidəyə görə, xroniki pankreatit olan xəstələrdə ürək-damar ölümünün tezliyi 16% təşkil edir ki, bu da klassik diabet xəstəliyindən aşağıdır.
5. Xroniki pankreatit ilə diabetin diaqnozu
Kəskin və ya xroniki pankreatit səbəbindən şəkərli diabetli bir xəstəyə düzgün diaqnoz qoymaq və təsnif etmək həmişə asan deyil. Diabetes mellitusun 1 və 2 növlərinin uzunmüddətli olması pankreasın ekzokrin hissəsinin çatışmazlığı ilə müşayiət olunur və şəkərli diabetli xəstələrdə hər halda kəskin və / və ya xroniki pankreatit inkişaf riski daha yüksəkdir.
Pankreatit tarixi olan xəstələrdə, ekzokrin pankreas funksiyasından asılı olmayaraq, 1 və ya 2 tip diabet inkişaf edə bilər. Kəskin və ya xroniki pankreatit səbəbi ilə şəkərli diabet xəstələrini düzgün təsnif etmək üçün hazırda mövcud olmayan ümumiyyətlə qəbul edilmiş diaqnostik meyarlar qurulmalıdır. N. Ewald et al aşağıdakı meyarlardan istifadə etməyi təklif edir.
Əsas meyarlar (olmalıdır)
- Ekzokrin pankreas çatışmazlığı (monoklonal nəcis elastazı-1 testi və ya birbaşa funksional testlər)
- Görüntü zamanı mədəaltı vəzinin patologiyası (endoskopik ultrasəs, MRT, CT)
- Otoimmün markerləri ilə əlaqəli 1-ci tip diabetin olmaması
- Polipeptidin pankreas sekresiyası yoxdur
- Düşmüş incretin ifrazı (məsələn, GLP-1)
- İnsulin müqaviməti yoxdur (məsələn, HOMA-IR insulin müqavimət indeksi)
- Əlil olmuş beta hüceyrə funksiyası (məsələn, HOMA-B, C-peptid / qlükoza nisbəti)
- Serumun yağda həll olunan vitaminlərinin az olması (A, D, E və K)
Hər halda, diabetin yeni təzahürləri həqiqətən Diabetin Öyrənilməsi üzrə Avropa Birliyi (EASD) və Amerika Diabet Assosiasiyası (ADA) tərəfindən müəyyən edilmiş meyarlardan istifadə etməli və pankreatogen diabet olduğunu yoxlamalıdır. Heç olmasa, xəstə atipik bir klinik mənzərə göstərirsə və mədə-bağırsaq traktından simptomlardan şikayətlənirsə, həkim pankreatogen diabetin varlığından xəbərdar olmalı və daha sonra diaqnoz qoymağa başlamalıdır.
Xroniki pankreatit olan hər hansı bir xəstədə, şübhəsiz ki, pankreatogen diabetin inkişafına nəzarət edilməlidir. Xroniki pankreatit olan xəstələrin ilkin qiymətləndirməsinə oruc glikemiyası və HbA1c qiymətləndirməsi daxil edilməlidir. Bu tədqiqatlar ən azı ildə təkrarlanmalıdır. Onlardan hər hansı biri ilə patoloji tapıntılar əlavə diaqnoz tələb edir. Test nəticələrinin dəyərsizləşmiş qlükoza tolerantlığını təklif edərsə, oral bir qlükoza tolerantlığı testi daha da tövsiyə olunur. Kəskin və ya xroniki pankreatit səbəbiylə tip 2 diabet və şəkərli diabeti fərqləndirmək üçün insulin və / və ya C-peptid səviyyəsinin eyni vaxtda analiz edilməsi faydalı ola bilər.
Pankreas polipeptidinin insulindən qaynaqlanan hipoqlikemiyaya, sekresiya infuziyasına və ya qida qarışığına reaksiyasını qiymətləndirmək əlavə diaqnostik maraq ola bilər. Mədəaltı vəzi polipeptidinin reaksiyasının olmaması, pankreatogen diabet xəstəliyini 1 tipdən ayırmağa imkan verir, həm də kəskin və ya xroniki pankreatit səbəbi ilə şəkər xəstəliyini 2 növdən pankreas polipeptidinin səviyyəsi ilə fərqləndirə bilər. Mədəaltı vəzin ifraz sekresiyasının müntəzəm müəyyənləşdirilməsi və gündəlik praktikada pankreas polipeptidinin reaksiya verməsi mümkün deyildir.
6. Pankreatogen diabet xəstəliyinin terapevtik aspektləri
Diabetes mellitusun növündən asılı olmayaraq müalicəsinin əsas məqsədləri bunlardır: xəstəliyin subyektiv və obyektiv simptomlarını aradan qaldırmaq, diabetik komanın qarşısını almaq, şəkərli diabetin gec komplikasiyasının (diabetik nefropatiya və retinopatiya, nöropatiya və s.) İnkişafının qarşısını almaq və yavaşlatmaq. Müasir fikirlərə görə vəzifələrin həlli, glisemiya səviyyəsini sağlam insanlara mümkün qədər yaxın tutmaq və saxlamaq, xəstəliyin subyektiv və obyektiv əlamətlərini aradan qaldırmaqla mümkündür.
Pankreatogen diabet xəstəliyi üçün pəhriz, 1-ci tip şəkərli diabet xəstələri üçün uyğun gəlir, malabsorbsiyanı, vitamin və iz elementlərinin çatışmazlığını düzəltmək ehtiyacı istisna olmaqla, fraksiya qidalanmasının təyin edilməsi hipoqlikemiyanın qarşısını alır.
Kəskin pankreatit xəstələrin 50% -də əhəmiyyətli hiperglisemiya ilə müşayiət olunur və bəzən ketoz və ya diabetik koma da inkişaf edə bilər. Əhəmiyyətli hiperglisemiya, ketoz və ya koma vəziyyətində, diabetik ketoasidozun müalicəsinin klassik prinsiplərinə uyğun olaraq venadaxili maye qəbulu və insulin infuziyaları ilə birlikdə plazma qlükoza konsentrasiyasının, elektrolitlərin, ketonların və digər metabolik parametrlərin diqqətlə izlənməsi lazımdır.
Hiperglisemiya, diabet xəstələrində belə düzgün qidalanma üçün əsas maneə hesab olunur. Beləliklə, uzun müddət fəaliyyət göstərən insulin analoqlarının parenteral və ya subkutan administrasiyasından istifadə edərək süni qidalanma zamanı insulinin kifayət qədər tədarükü lazımdır.Şiddətli kəskin pankreatit olan xəstələrin reanimasiya şöbəsindəki həkimlər qrupu tərəfindən idarə olunması tövsiyə olunur.
Kəskin fulminant pankreatit olan xəstələr üçün pankreas rezeksiyası əvəzinə konservativ terapiya tövsiyə edilməlidir, çünki sonuncu şəkərli diabetin daha yüksək yayılması ilə müşayiət olunur. Bütün hallarda, qlükoza dözümlülüyü kəskin pankreatit epizodundan 3-6 ay sonra qiymətləndirilməlidir.
Xroniki pankreatit və ya qismən pankreatektomiya olan xəstələrdə, glukagon və ya qida qəbuluna hələ də qənaətbəxş C-peptid reaksiyasını davam etdirən şəxslərə ağızdan hipoqlikemik vasitələr təyin oluna bilər. Şiddətli hipoqlikemiya riskini minimuma endirmək üçün qısa, çox uzun müddət fəaliyyət göstərən sulfonilüreaslara üstünlük verilir. Buna baxmayaraq, funksional qaraciyər nümunələrində dəyişiklik olan xəstələrdə ağızdan dərman istifadə edərkən ehtiyatlı olmaq lazımdır. Bu yaxınlarda GLP-1 və dipeptidil peptidaz 4 inhibitorlarının istifadəsi təklif edilmişdir, çünki onların plazma qlükoza azaldılması təsiri hipoqlikemiya riskini artırmır. Bununla birlikdə bəzi narahatlıqlar var, çünki ehtimal ki, incretin terapiyasının tətbiqi ilə əlaqəli pankreatitin artması riskinin olub olmadığı hələ də məlum deyil.
İnsülin terapiyası ümumi pankreatektomiyadan sonra tələb olunur, baxmayaraq ki, insulin ehtiyacı 1 tip diabetli xəstələrdə, xüsusən də gecə daha azdır. Bunun əksinə olaraq postprandial insulinə olan tələb daha çox ola bilər. Bu, ümumi pankreatektomiyası olan xəstələrdə doğrudur, xroniki pankreatit və ya qismən pankreatektomiyası olan insulinə bağlı xəstələrdə adətən 1-ci diabet xəstəliyinə bənzər insulin tələbləri var. Gecədə və boş bir mədədə hiperglisemi nəzarət etmək üçün uzun müddət fəaliyyət göstərən bir axşam insulin dozası istifadə edilməlidir. Uzun müddət işləyən analoqlar insulin NPH ilə müqayisədə nocturnal hipoqlikemiya riskini azaldır, buna görə birincisinə üstünlük verilməlidir. Beləliklə, qısa və uzun fəaliyyət göstərən insulin analoqları olan klassik bazal-bolus rejimi uyğun ola bilər. Yüksək həvəsli və təhsilli xəstələrdə hipoqlikemiya və ketozun qarşısını alarkən, diqqətli metabolik nəzarətə nail olmaq üçün davamlı dərialtı infuziya ilə insulin müalicəsi uğurla istifadə olunur.
Seçilən müalicədən asılı olmayaraq hipoqlikemiya əsas təhlükə olaraq qalır. Hipoqlikemik hadisələrin tezliyi və şiddətinin artması, həddindən artıq insulin, insulinə həssaslıq, dəyərsizləşmiş əks-tənzimləmə, qeyri-kafi pəhriz və ya qida maddələrinin udulması, spirt istehlakı və qaraciyər xəstəlikləri də daxil olmaqla bir neçə amilin birləşməsinin ehtimal olunan nəticəsidir. Ölümcül hipoqlikemiya riski, ümumi pankreatektomiyası olan xəstələrdə xüsusilə yüksəkdir və bu, daha təhlükəsiz cərrahi və dərman üsulları axtarmağa səbəb oldu. Beləliklə, onikibarmaq bağırsağın və pilorusun qorunması daha sabit bir metabolik nəzarət və hipoqlikemiya epizodlarının azalmasına zəmanət verir. Hipoqlikemik reaksiyalar, əgər bunlar baş verərsə, aqressiv şəkildə müalicə edilməli, səbəbləri və mexanizmləri diqqətlə qiymətləndirilməli və xəstələrə izah edilməlidir. Xəstələrə şiddətli hipoqlikemiyanın meydana gəlməsinin qarşısını almaq üçün təlim keçilməlidir, alkoqoldan imtina etmək, fiziki aktivliyi artırmaq, fraksiya yemək və ferment dəyişdirmə terapiyasına riayət etmək lazımdır. Bu yaxınlarda insulin asılılığının qarşısını almaq üçün ada ototransplantasiyası təklif edilmişdir. Islet avtotransplantasiyası xroniki pankreatitin müalicəsi üçün ümumi pankreatektomiya etdikdən sonra 13 ilədək sabit beta hüceyrə fəaliyyətini və yaxşı glisemik nəzarəti təmin edir.
Pankreas xəstəlikləri olan xəstələrdə şəkərli diabetin həddindən artıq "kövrəkliyi" səbəbindən xəstə təhsili və qan qlükoza səviyyəsinin özünü monitorinqi son dərəcə vacibdir. Evdəki qlükoza ciddi nəzarət və kiçik dozada insulinin təkrar tətbiq edilməsi, intensiv təhsil proqramları ilə birlikdə bu xəstələrdə yaxşı, sabit metabolik nəzarətə səbəb ola bilər. Bununla birlikdə, xəstələrin qidalanma vəziyyətinin düzəldilməsi və alkoqol qəbulu da daxil olmaqla müəyyən addımlarla müşayiət olunmalıdır. Həddindən artıq spirt istehlakı da qaraciyərin mütərəqqi ziyanına səbəb olur, bu da təkcə metabolik nəzarəti poza bilər.
Steatorrhea ilə dəyərsizləşmiş udma, incretin sisteminin pozğunluqları ilə hipoqlikemiya və dəyərsizləşmiş insulin ifrazı riskini artırır. Pankreatogen diabet xəstəliyi olan xəstələrdə, gündə 20 q-dan aşağı olan tabure ilə yağ buraxılmasını azaltmaq üçün turşuya davamlı dərmanlarla ferment terapiyası verilməlidir. H2 reseptor antaqonistləri ilə müşayiət olunan müalicə tövsiyə olunur, çünki mədə turşusu ifrazının azalması pankreas fermentlərinin deqradasiyasını azaldır. Mürəkkəb karbohidratlarla zəngin və az yağlı yüksək kalorili bir pəhriz (2500 kkal / gündən çox) tövsiyə olunur. Xroniki pankreatit olan xəstələrdə yağ qəbulu qarın ağrısının tezliyini və intensivliyini artıra bilər. Beləliklə, yağ qəbulu ümumi kalori qəbulunun 20-25% -dən çox olmamalıdır. Porsiyalar kiçik və tez-tez yemək olmalıdır, 3 əsas yemək və 2 və ya 3 aralıq qəlyanaltı olmalıdır. Gerekirse, pəhriz elektrolitlər, kalsium, D vitamini və kalium ilə əlavə olunmalıdır. Qastrektomiyadan sonra sürətlənmiş bağırsaq tranziti və dempinq sindromu da malabsorbsiyaya və qeyri-sabit metabolik nəzarətə kömək edə bilər. Nəhayət, əldə edilən pankreas xəstəliyindən ikincili şəkərli diabetli bəzi xəstələrdə hipoqlikemiya riskinin yüksək olması səbəbindən optimal metabolik nəzarəti əldə etmək çətin ola bilər. Plazma qlükoza səviyyəsinin normadan bir qədər yüksək səviyyədə olması tez-tez hipoqlikemik reaksiyaların qarşısını almaq və həyat keyfiyyətini yaxşılaşdırmaq üçün lazım ola bilər. Bu xəstələrin bir çoxunun ömrünün azaldığını və diabetik komplikasiyanın inkişaf riskinin azaldığını xatırlamaq lazımdır. Ketoasidoz nadir hallarda baş versə də, stress altında (infeksiya, cərrahiyyə və s.) Birdən inkişaf edə bilər və insulin dozalarının uyğun tənzimlənməsini tələb edir.
Pankreatit növləri
Xəstəlik kəskin və xroniki formalarda baş verir.
Kəskin formada, iltihab səbəbindən, mədəaltı vəzi suyu onikibarmaq bağırsağın lümeninə keçmir, ancaq mədəaltı vəzinin toxumalarını həzm edir. Bu proses xəstə orqanın hüceyrələrində nekrotik dəyişikliklərə və xüsusilə ağır hallarda bütün bezin tam ölümünə səbəb olur.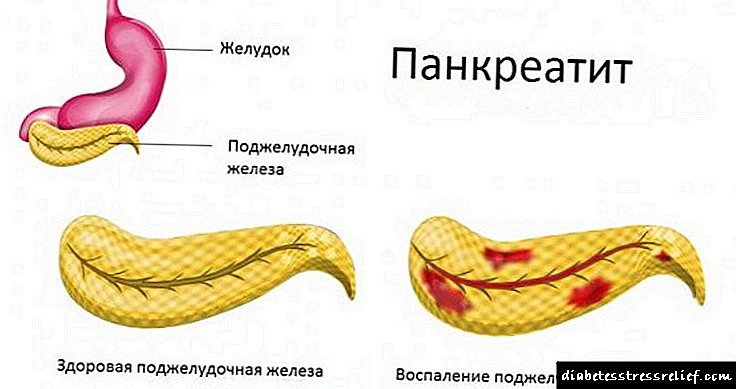
Xroniki pankreatit, səbəbdən asılı olaraq aşağıdakı kimi təsnif edilir:
- İbtidai - əvvəlcə nədənsə pankreasda ortaya çıxır.
- İkinci dərəcəli - digər orqanların xəstəliklərinin bir nəticəsidir: xolesistit, xoralar, enterokolit.
- Post-travmatik - mexaniki məruz qalma və ya əməliyyatın nəticəsidir.Diyabetin mexanizmi
1-ci tip şəkərli diabet, pankreatit ilə, iltihablanmış mədəaltı kanallarının 12-ci bağırsağın lümeninə həzm fermentlərini keçməməsi və öz-özünə həzm başlaması, hüceyrə toxumasının yağlı, birləşdirici və ya orqan parçaları tərəfindən tamamilə ölməsi baş verir. Bədəndə mütləq bir insulin çatışmazlığı yaşanır və qanda qlükoza səviyyəsi yüksəlir ki, bu da bütün bədən sistemlərinə dağıdıcı təsir göstərir.
Tip 2 diabet, kifayət qədər insulin istehsalı ilə meydana gəlir. Lakin metabolik mexanizmlərin pozulması səbəbindən nisbi çatışmazlıq yaradaraq əsas funksiyasını yerinə yetirmir.
Patoloji dəyişikliklər zamanla toplanır və dörd mərhələyə bölünür:
- Birinci mərhələdə qısamüddətli alevlenmələr uzun sürüklərlə kəsişir. Bezdə xroniki iltihab əmələ gəlir, əsasən nadir ağrı sindromları ilə latent axır. Bu dövr 10-15 ilədək davam edə bilər.
- İkinci mərhələ, həzm sisteminin daha aydın bir pozğunluğu ilə xarakterizə olunur. İltihab insulinin qana nəzarətsiz sərbəst buraxılmasına səbəb olur və bu da müvəqqəti hipoqlikemiyaya səbəb ola bilər. Ümumi vəziyyət, pozulmuş tabure, ürək bulanması, iştahanın azalması, mədə-bağırsaq traktının bütün hissələrində qaz əmələ gəlməsi ilə çətinləşir.
- Pankreasın funksionallığı tənqidi şəkildə azalır. Boş bir mədədə, testlərdə sapmalar aşkar edilmirsə, yemək yedikdən sonra qan plazmasında qlükoza normal vaxt intervalından xeyli çox olur.
- Və son mərhələdə xroniki pankreatit olan xəstələrin üçdə birini təsir edən ikincili diabetin meydana gəlməsi baş verir.
Xroniki pankreatitdə diabetin gedişatının xüsusiyyətləri
İki xəstəliyin birindən daha çox müalicəsi daha çətin olduğu qənaətinə gəlmək məntiqli olardı. Ancaq təcrübə belə bir nəticənin uğursuzluğunu göstərir. İkinci dərəcəli proses bir sıra xüsusiyyətlərə malikdir, bunun sayəsində yaxşı müalicə edilə bilər:
- Demək olar ki, ketoasitoz olmadan
- İnsulin müalicəsi tez-tez hipoqlikemiyaya səbəb olur,
- Aşağı carb diyeti üçün yaxşıdır,
- İlk mərhələdə diabet üçün oral dərmanlar olduqca təsirli bir şəkildə müalicə olunur.Mədəaltı vəzi diabetinin qarşısının alınması və müalicəsi
Hər bir xroniki pankreatit mütləq şəkər xəstəliyinin inkişafına səbəb olmur. Doğru müalicə və ciddi pəhriz ilə yalnız mədəaltı vəzi yaxşılaşdıra bilməz, həm də diabetin başlanmasının qarşısını ala bilərsiniz.
Doktor endokrinoloq hər fərdi vəziyyətdə fərdi müalicəni seçir. Bezi tərəfindən həzm fermentlərinin istehsalının göstəricilərindən asılı olaraq, səlahiyyətli bir mütəxəssis oxşar hərəkətin dərman fermentlərinə əsaslanan əvəz terapiyasını təyin edir. Lazım gələrsə insulin inyeksiyaları.
Pankreatit və diabet üçün qidalanma

Doğru müalicə və diyetə ciddi riayət etməyin bu ciddi xəstəliklərdən tam sağalmasına səbəb ola biləcəyini bilməlisiniz. Tez-tez və kiçik hissələrdə yeyin - bir yeməkdə 250-300 qram.Zülalları olan məhsullara üstünlük verin: soya, yumurta ağ, ət, balıq, qoz-fındıq.
Mədə şirəsinin sürətli ifraz olunmasına səbəb olan turşu qidaları diyetdən çıxarın: turşu, ədviyyatlı, hisə verilmiş, qızardılmış, tərkibində spirt olan, çox isti və ya soyuq. Bir sözlə, bütün yeməklər. pankreas sekresiyasına əlavə stress gətirə bilər.
Yemək isti və ya soyuqdan daha çox buxarda və isti halda istehlak olunur.
Müstəqil olaraq düzgün pəhriz seçmək çətindirsə, adlar altında toplanmış xüsusi hazırlanmış pəhriz tövsiyələrini tətbiq edə bilərsiniz: pankreatit olan xəstələr üçün masa №5 və şəkərli diabet xəstələri üçün 9 nömrəli masa. Ancaq bu və ya digər diyeti seçməzdən əvvəl həkiminizlə məsləhətləşmək lazımdır.
Yalnız xəstəliyin gedişatının bütün xüsusiyyətlərini və xəstənin ümumi vəziyyətini nəzərə alaraq həkim qidalanma ilə bağlı ən dəqiq tövsiyələr verir.
Məhsul seçimi
Xəstəliyin müxtəlif dövrlərində pəhriz bir qədər dəyişə bilər. Beləliklə, məsələn, şirin və turş meyvələr və ya düyü, yulaf ezmesi və irmik əsasında hazırlanmış yeməklər uzun müddətli remissiya dövründə olduqca məqbuldur, xəstəlik pisləşdikdə tamamilə xaric edilir.
Uyğun məhsullar nəzərə alınmaqla hər bir xəstə üçün fərdi olaraq seçilməlidir.
- Şəxsi üstünlüklər
- Qlükoza tutma
- Hər hansı bir maddəyə qarşı dözümsüzlük
- Qidaların qismən udulmasının korreksiyası.

Kəskin dövrdə yüksək şəkər tərkibli yeməklər, yağlı və hisə verilmiş qidalar, xəmirlər, qızardılmış qidalar, dənli bitkilər: düyü, yulaf, irmik, xam meyvə və tərəvəz, ağ çörək yemək qəti qadağandır.
Bitki yağlarına gəldikdə, müalicəvi xüsusiyyətlərə malik olan ilk soyuq preslənmiş kətan və zeytunu ağlabatan bir miqdarda istifadə etmək daha yaxşıdır. Yağ tərkibi az olan südə də zərər verəcəkdir. Süd bədəni vitaminlər, minerallarla zənginləşdirir və həzm sistemindəki iltihabi prosesləri yüngülləşdirməyə kömək edir.
Təəssüf ki, insanlar elə qurulmuşdurlar ki, sağlamlığın tam dəyərini dərk edərək yenə də "qəbrlərini qaşıqla qazırlar". Ancaq eyni xalq hikməti uzun müddət mədəaltı vəzi problemlərinin sadə bir həllini tapdı - aclıq, soyuq və sülh.
Bu sadə qaydaya riayət edərək və xüsusi seçilmiş terapiyaya riayət edərək əksər xəstələr bir çox xəstəliyi aradan qaldıraraq sağlam, tam vəziyyətə qayıda bilər.